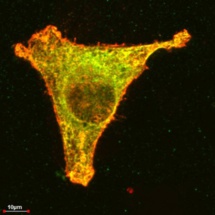
En una célula cancerígena, la talidomida hace que un complejo proteínico (en amarillo) desaparezca. Imagen: Bassermann. Fuente: TUM.
En la década de 1950, la talidomida (Contergan) se prescribió como medicamento sedante para las mujeres embarazadas, provocando que un gran número de bebés tuvieran malformaciones graves. Hasta ahora, las razones de estos defectos de nacimiento se desconocían.
Ahora, investigadores de la Universidad Técnica de Munich (TUM) han identificado por fin el mecanismo molecular de la talidomida. Sus hallazgos son muy relevantes para las terapias contra el cáncer, puesto que sustancias relacionadas con ella son componentes esenciales de los tratamientos contra el cáncer actuales.
La talidomida fue comercializada como sedante en Alemania y algunos otros países, entre ellos España, bajo la marca "Contergan". Hace 55 años, en 1961, llegó a los titulares después de haber causado deformaciones terribles en niños aún no nacidos. Entre 5.000 y 10.000 niños se vieron afectados en todo el mundo.
A día de hoy, más de 2.000 víctimas de todo el mundo siguen viviendo con las consecuencias de esta tragedia. Poco después del descubrimiento de estos efectos secundarios devastadores, el fármaco fue retirado del mercado. Más recientemente, sin embargo, la talidomida está experimentando una especie de renacimiento, ya que se descubrió por casualidad que inhibe el crecimiento de ciertos tumores.
Desde entonces, dos sustancias relacionadas con ella, la lenalidomida y la pomalidomida, han sido aprobados para el tratamiento del cáncer, en concreto de la médula ósea, como el mieloma múltiple. Mientras que muestra un potencial antitumoral más fuerte que la talidomida, tienen menos efectos secundarios. A pesar de esto, todavía suponen un riesgo de causar defectos de nacimiento graves y no deben tomarse durante el embarazo.
Inmunomoduladores
La talidomida, lenalidomida y pomalidomida son también conocidos como fármacos inmunomoduladores (IMiDs). El nombre se deriva de su capacidad para modificar la respuesta inmune del cuerpo. El profesor Florian Bassermann, el Departamento de Medicina Interna III del Hospital Universitario de TUM, y su equipo, han estudiado el mecanismo molecular de los IMiDs; su estudio se ha publicado en Nature Medicine.
Otros equipos de investigación habían establecido previamente que cereblon, una proteína celular, juega un papel importante en la función de los IMiDs. Sin embargo, los detalles exactos en cuanto a cómo los han desarrollado Bassermann y su equipo.
Dentro de las células, cereblon se une por lo general a las proteínas CD147 y MCT1. Estas dos proteínas se producen normalmente en la fabricación de sangre, y en las células inmunes, y entre otras cosas, promueven la proliferación, el metabolismo y la formación de nuevos vasos sanguíneos. En cánceres como el mieloma múltiple, las células tumorales contienen niveles particularmente altos de CD147 y MCT1.
CD147 y MCT1 siempre se producen en pareja, formando un complejo proteínico. Sin embargo, para encontrar su otra mitad y activarse, requieren la ayuda de cereblon. La unión a la proteína cereblon promueve el desarrollo y la estabilidad del complejo, que a su vez estimula el crecimiento celular y facilita la excreción de productos metabólicos, como lactato.
En enfermedades tales como el mieloma múltiple un aumento de la cantidad de este complejo proteínico permite a las células tumorales multiplicarse y propagarse rápidamente. Si un cáncer se trata con IMiDs, el fármaco prácticamente desplaza el complejo de su unión con cereblon.
El resultado es que CD147 y MCT1 ya no se pueden activar y desaparecen. "En última instancia, esto hace que las células tumorales mueran", dice Ruth Eichner, primera autora del estudio, en la nota de prensa de TUM.
Ahora, investigadores de la Universidad Técnica de Munich (TUM) han identificado por fin el mecanismo molecular de la talidomida. Sus hallazgos son muy relevantes para las terapias contra el cáncer, puesto que sustancias relacionadas con ella son componentes esenciales de los tratamientos contra el cáncer actuales.
La talidomida fue comercializada como sedante en Alemania y algunos otros países, entre ellos España, bajo la marca "Contergan". Hace 55 años, en 1961, llegó a los titulares después de haber causado deformaciones terribles en niños aún no nacidos. Entre 5.000 y 10.000 niños se vieron afectados en todo el mundo.
A día de hoy, más de 2.000 víctimas de todo el mundo siguen viviendo con las consecuencias de esta tragedia. Poco después del descubrimiento de estos efectos secundarios devastadores, el fármaco fue retirado del mercado. Más recientemente, sin embargo, la talidomida está experimentando una especie de renacimiento, ya que se descubrió por casualidad que inhibe el crecimiento de ciertos tumores.
Desde entonces, dos sustancias relacionadas con ella, la lenalidomida y la pomalidomida, han sido aprobados para el tratamiento del cáncer, en concreto de la médula ósea, como el mieloma múltiple. Mientras que muestra un potencial antitumoral más fuerte que la talidomida, tienen menos efectos secundarios. A pesar de esto, todavía suponen un riesgo de causar defectos de nacimiento graves y no deben tomarse durante el embarazo.
Inmunomoduladores
La talidomida, lenalidomida y pomalidomida son también conocidos como fármacos inmunomoduladores (IMiDs). El nombre se deriva de su capacidad para modificar la respuesta inmune del cuerpo. El profesor Florian Bassermann, el Departamento de Medicina Interna III del Hospital Universitario de TUM, y su equipo, han estudiado el mecanismo molecular de los IMiDs; su estudio se ha publicado en Nature Medicine.
Otros equipos de investigación habían establecido previamente que cereblon, una proteína celular, juega un papel importante en la función de los IMiDs. Sin embargo, los detalles exactos en cuanto a cómo los han desarrollado Bassermann y su equipo.
Dentro de las células, cereblon se une por lo general a las proteínas CD147 y MCT1. Estas dos proteínas se producen normalmente en la fabricación de sangre, y en las células inmunes, y entre otras cosas, promueven la proliferación, el metabolismo y la formación de nuevos vasos sanguíneos. En cánceres como el mieloma múltiple, las células tumorales contienen niveles particularmente altos de CD147 y MCT1.
CD147 y MCT1 siempre se producen en pareja, formando un complejo proteínico. Sin embargo, para encontrar su otra mitad y activarse, requieren la ayuda de cereblon. La unión a la proteína cereblon promueve el desarrollo y la estabilidad del complejo, que a su vez estimula el crecimiento celular y facilita la excreción de productos metabólicos, como lactato.
En enfermedades tales como el mieloma múltiple un aumento de la cantidad de este complejo proteínico permite a las células tumorales multiplicarse y propagarse rápidamente. Si un cáncer se trata con IMiDs, el fármaco prácticamente desplaza el complejo de su unión con cereblon.
El resultado es que CD147 y MCT1 ya no se pueden activar y desaparecen. "En última instancia, esto hace que las células tumorales mueran", dice Ruth Eichner, primera autora del estudio, en la nota de prensa de TUM.
La contrapartida
Sorprendentemente, los científicos de TUM y un equipo de investigadores del Centro Alemán de Enfermedades Neurodegenerativas fueron capaces de demostrar que la interrupción del complejo proteínico también produce los devastadores defectos de nacimiento.
"Los mecanismos son idénticos", explica Bassermann. "La inactivación específica del complejo proteiníco provocó los mismos defectos de desarrollo observados después del tratamiento con talidomida." Sin estas dos proteínas, los vasos sanguíneos no pueden desarrollarse adecuadamente. Esto confirma la hipótesis predominante de que las deformidades típicas inducidas por Contergan están relacionadas con la formación reducida y anormal de nuevos vasos sanguíneos.
Los resultados de este estudio pueden ayudar a crear nuevas terapias de cáncer sin IMiDs. El complejo proteínico es un objetivo particularmente atractivo para el tratamiento de tumores, ya que se encuentra principalmente en la superficie de las células y prácticamente une el interior con el exterior de la célula.
Por lo tanto, la inactivación del complejo puede lograrse con facilidad usando anticuerpos producidos específicamente y otros medicamentos distintivos: una posibilidad que está siendo explorada por Bassermann y su equipo.
Sorprendentemente, los científicos de TUM y un equipo de investigadores del Centro Alemán de Enfermedades Neurodegenerativas fueron capaces de demostrar que la interrupción del complejo proteínico también produce los devastadores defectos de nacimiento.
"Los mecanismos son idénticos", explica Bassermann. "La inactivación específica del complejo proteiníco provocó los mismos defectos de desarrollo observados después del tratamiento con talidomida." Sin estas dos proteínas, los vasos sanguíneos no pueden desarrollarse adecuadamente. Esto confirma la hipótesis predominante de que las deformidades típicas inducidas por Contergan están relacionadas con la formación reducida y anormal de nuevos vasos sanguíneos.
Los resultados de este estudio pueden ayudar a crear nuevas terapias de cáncer sin IMiDs. El complejo proteínico es un objetivo particularmente atractivo para el tratamiento de tumores, ya que se encuentra principalmente en la superficie de las células y prácticamente une el interior con el exterior de la célula.
Por lo tanto, la inactivación del complejo puede lograrse con facilidad usando anticuerpos producidos específicamente y otros medicamentos distintivos: una posibilidad que está siendo explorada por Bassermann y su equipo.
Referencia bibliográfica:
Ruth Eichner, Michael Heider, Vanesa Fernández-Sáiz, Frauke van Bebber, Anne-Kathrin Garz, Simone Lemeer, Martina Rudelius, Bianca-Sabrina Targosz, Laura Jacobs, Anna-Maria Knorn, Jolanta Slawska, Uwe Platzbecker, Ulrich Germing, Christian Langer, Stefan Knop, Herrmann Einsele, Christian Peschel, Christian Haass, Ulrich Keller, Bettina Schmid, Katharina S Götze, Bernhard Kuster, Florian Bassermann: Immunomodulatory drugs disrupt the cereblon–CD147–MCT1 axis to exert antitumor activity and teratogenicity. Nature Medicine (2016). DOI: 10.1038/nm.4128.
Ruth Eichner, Michael Heider, Vanesa Fernández-Sáiz, Frauke van Bebber, Anne-Kathrin Garz, Simone Lemeer, Martina Rudelius, Bianca-Sabrina Targosz, Laura Jacobs, Anna-Maria Knorn, Jolanta Slawska, Uwe Platzbecker, Ulrich Germing, Christian Langer, Stefan Knop, Herrmann Einsele, Christian Peschel, Christian Haass, Ulrich Keller, Bettina Schmid, Katharina S Götze, Bernhard Kuster, Florian Bassermann: Immunomodulatory drugs disrupt the cereblon–CD147–MCT1 axis to exert antitumor activity and teratogenicity. Nature Medicine (2016). DOI: 10.1038/nm.4128.

 Tendencias Científicas
Tendencias Científicas

 El corazón débil también daña al cerebro
El corazón débil también daña al cerebro CIENCIA ON LINE
CIENCIA ON LINE